Il robot in sala operatoria ‘è la prossima frontiera’
Il neurochirurgo Pietro Scarone, caposervizio al Neurocentro, ci racconta in esclusiva l'innovativa tecnica nella chirurgia spinale, una 'prima' mondiale
 Il robot in sala operatoria ‘è la prossima frontiera’
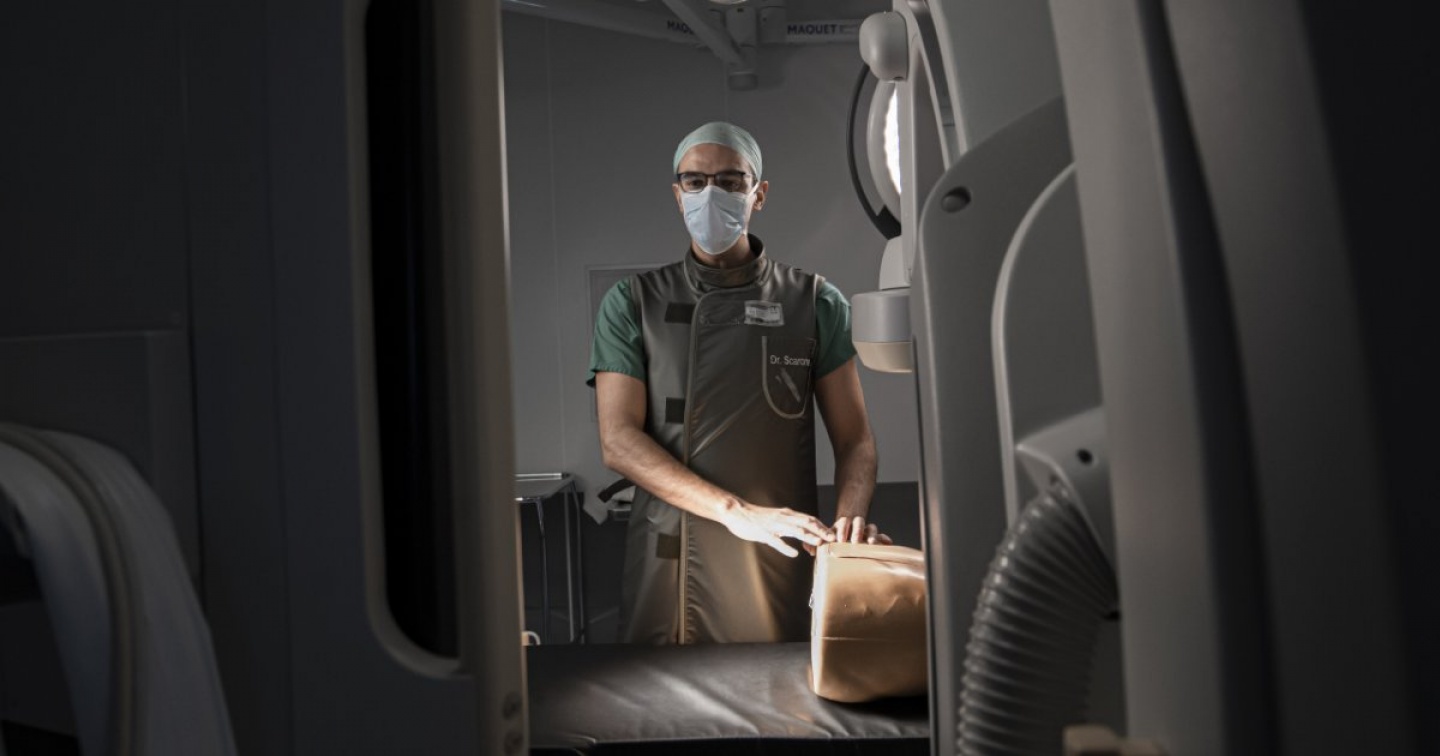
Il robot in sala operatoria ‘è la prossima frontiera’ Il futuro è già qui e si chiama Clarifeye. Chiaro, sicuro, come la mano del medico in una sala operatoria ibrida, che sembra arrivare dal domani. L’utopia della precisione chirurgica diventa realtà. No, non siamo su un set cinematografico, ma ci troviamo al Neurocentro, l’Istituto di Neuroscienze cliniche della Svizzera italiana, per raccontare in esclusiva ai lettori de ‘laRegione’ una prima nel campo della medicina, che si sta realizzando ora e qui. Sì, a Lugano, dove, da inizio 2020, il dottor Pietro Scarone sta contribuendo ad aggiungere un nuovo capitolo alla storia della chirurgia spinale. Scarone è infatti il primo neurochirurgo al mondo a usare la realtà aumentata (augmented reality) che, attraverso immagini ad alta risoluzione, guida letteralmente il bisturi del clinico. Dimenticate il passato. La prossima frontiera? Lo specialista non ha dubbi: «L’ingresso del robot in sala operatoria».
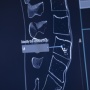
Il Neurocentro di Lugano si conferma un’eccellenza nel panorama sanitario nazionale e internazionale, tanto che sta partecipando alla validazione della nuova tecnica. «Siamo stati selezionati come partner dalla Philips, l’azienda ideatrice del software e della relativa strumentazione, perché siamo uno dei reparti di neurochirurgia più avanzati in Europa nell’utilizzo di immagini intra-operatorie e nei sistemi di navigazione. Da inizio 2020 abbiamo operato una ventina di pazienti con patologie degenerative della spina dorsale (stenosi, instabilità), ma anche per traumi da incidenti o fratture complesse, riuscendo a inserire viti molto piccole in punti delle vertebre minuscoli, arrivando a calcolare il millimetro» spiega Scarone. Display, telecamere, macchinari diagnostici collegati tra di loro: siamo nella sala ibrida dell’istituto. Il dottor Pietro Scarone, che dal suo arrivo da Parigi in Ticino ha contribuito notevolmente alla crescita del servizio, ci mostra dal “vivo” l’innovazione con una simulazione su un manichino. Gli apparecchi si accendono e sulla schiena viene riflesso un mondo, quello del paziente. «La spina dorsale viene proiettata sopra la cute e si vede attraverso la pelle. Si osserva contemporaneamente dentro e fuori al corpo: ecco, la struttura ossea, le vertebre, la loro traiettoria, il loro spessore, ma anche i vasi sanguigni, le radici nervose. È una svolta radicale che riduce i tempi operatori, garantendo maggiore sicurezza e ponendo le condizioni per una migliore riuscita» evidenzia il neurochirurgo con l’entusiasmo di chi sa di essere testimone di un cambiamento epocale.
Dottor Scarone, il contesto è quello della neurochirurgia guidata da immagini, e a lei l’onore e l’onere del pioniere. Che cosa cambia per chi manipola i “ferri del mestiere”?
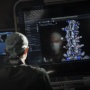
«La neurochirurgia cambia completamente: è uno sviluppo rivoluzionario, che preannuncia la robotica in corsia. L’innovazione è data dalla disponibilità in real time di dati vitali: il chirurgo è in diretta sul corpo del paziente e vede ogni particolare attraverso la pelle. Le immagini non sono mai state così nitide: ogni minimo dettaglio viene ispezionato. Com’è fatta la colonna vertebrale, con la traiettoria delle vertebre che permette di definire il posizionamento di un impianto o, ancora, dove è situato un tumore, proiettandone l’immagine fuori. Con lo sguardo fisso sul paziente il medico può visionare anche le immagini di Tac e risonanze magnetiche eseguite prima dell’intervento. Il medico, non dovendo più alzare lo sguardo sul monitor, perché ha tutte le informazioni di fronte a sé, non ha fonti di distrazioni e ciò comporta la massima concentrazione sul gesto chirurgico. La tecnologia guidata da immagini permette il controllo totale della scena operatoria: non c’è spazio per dubbi, che nel concreto significa minimizzare i rischi».
Che differenza c’è tra realtà virtuale e realtà applicata? Insomma, scusi l’impertinenza, ma l’operazione è vera?
«La realtà virtuale è una risorsa preziosa per allenarsi. Il medico indossa gli occhialini e vede proiettata, ad esempio, la testa di un paziente: può ingrandire le immagini e osservare in grande risoluzione il cervello e i vasi sanguigni. Prende le pinze e simula il gesto chirurgico. È interessante nel contesto della specializzazione come dimostra la start up UpSurgeOn per la formazione avanzata in neurochirurgia. Con la realtà aumentata, che sfrutta un potenziamento della percezione sensoriale tramite un’informazione esterna, invece, si agisce su un paziente: non è virtuale, ma reale».
Abbiamo capito, per avere un sistema sanitario all’altezza, dovremo familiarizzare con la sala ibrida… Ci spiega di che cosa si tratta?
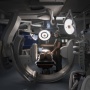
«La sala ibrida racchiude il massimo dell’espressione tecnologica attualmente disponibile. Come suggerisce la parola, consente di far interagire specialisti con competenze diverse. Grazie a un sofisticato sistema di imaging, dallo stesso blocco operatorio si eseguono sia procedure chirurgiche che endovascolari in un’interazione diretta fra neurochirurgo e radiologo, molto utile nei casi più impegnativi. Nello stesso tempo si possono visionare sia gli esami pre-operatori che fare nuove Tac, paragonando i dati in tempo reale. Il fatto che tutte le procedure vengano effettuate nella medesima sala accelera le fasi diagnostiche e terapeutiche, rendendo possibili procedure minimamente invasive, ma ad alta complessità chirurgica e tecnologica. Nel mondo ci sono diverse centinaia di sale ibride e in Ticino ne disponiamo di due: una al Cardiocentro e una, appunto, al Neurocentro».
Nessuno teme la nuova tecnologia, oltretutto, ancora in fase di sperimentazione?
«A inizio 2020 ho eseguito il primo intervento spinale al mondo con Clarifeye nell’ambito di uno studio clinico. A causa del Covid-19 la sperimentazione ha subito un rallentamento, ma contiamo di concluderla nella primavera dell’anno prossimo e già nel corso del 2021 pubblicheremo le conclusioni su una rivista scientifica. I risultati ottenuti fin qui sono molto promettenti e, quando avremo finito di confermare l’accuratezza della tecnica e i miglioramenti prodotti, il software sarà disponibile sul mercato. Nessun paziente ha rifiutato il consenso, volendo essere operato alla “vecchia” maniera. Al contrario si sono sentiti rassicurati dalla tecnologia, visto che si filma ogni passaggio e alla fine, con una Tac, si controlla il risultato, ossia la corretta posizione degli impianti. Per la prima volta nella storia si dispone della totale trasparenza delle procedure cliniche: una progressione dal valore infinitamente grande».
La pandemia ha acceso i riflettori sulla tecnologia. Lavoro remoto, didattica a distanza, conferenze via Zoom: e il telemedico?
«La tecnologia permette già di operare a distanza. Nel 2001 Zeus è stato il primo robot chirurgico della storia che, guidato fisicamente da un medico negli Stati Uniti, ha operato un paziente in un ospedale a Strasburgo (“The Lindbergh Operation”). L’intervento è riuscito con il chirurgo che, dall’altra parte dell’oceano, dava istruzioni al robot in sala operatoria».
Con questa tecnologia sono possibili interventi a distanza dove c’è carenza di personale sanitario, penso ai Paesi in via di sviluppo, e contribuire così a ridurre le disuguaglianze di cura nel mondo?
«Gli interventi a distanza sono una realtà parecchio presente laddove ci sono sale operatorie dotate delle adeguate infrastrutture ed è ipotizzabile che in un futuro abbastanza prossimo la pratica sarà sempre più diffusa. Un chirurgo in Kenia può assistere all’operazione, ma se non dispone della stessa tecnologia è materialmente bloccato. Realtà aumentata e robotica potranno contribuire a ridurre le disuguaglianze sanitarie, unicamente se ci sarà la volontà politica di fare investimenti nei Paesi in via di sviluppo».
Quale sarà il passo successivo? Che cosa vorrebbe ancora sperimentare?
«La strada è tracciata: realtà aumentata e robotica nei prossimi anni tematizzeranno la pianificazione dei reparti di neurochirurgia. Sono già in commercio robot adattati alla chirurgia spinale e se arrivasse in questa sala, sarebbe completamente automatizzata. Noi stiamo cercando finanziatori, fondazioni ed enti interessati ad aiutarci nell’acquisto, destinato non solo al settore della chirurgia spinale (dove troverebbe la sua applicazione ideale) ma anche alla chirurgia del cranio. La sala ibrida è stata infatti acquistata dall’Eoc con l’intenzione di costruire una piattaforma che funzioni sia per la neurochirurgia che per altre discipline.
Non si corre il rischio di disumanizzare la medicina?
«La tecnologia è un aiuto al chirurgo e non può in alcun modo sostituire il pensiero umano. Spetta al medico umanizzare il gesto, tenendo sempre presente che al centro c’è il paziente, al quale va trasmesso coraggio, perché porta con sé un vissuto di malattia e sofferenza. No, non vedo il pericolo. Anzi. La tecnologia rende finalmente trasparenti le pratiche chirurgiche e questa già di per sé è una rivoluzione: il paziente ora ha le prove documentate di ogni passaggio eseguito in sala operatoria e il chirurgo sa che quanto pianificato sulla carta corrisponderà al risultato raggiunto. Il contesto trasparente non può che rafforzare e migliorare la relazione di fiducia fra medico e paziente».
L'identikit del neurochirurgo. Interventi raddoppiati alla struttura
Aperto nel 2009, il Neurocentro mette in sinergia le specialità mediche delle neuroscienze cliniche con un approccio all’avanguardia. Malattie come ictus, tumori cerebrali, demenze, epilessia, morbo di Parkinson, sclerosi multipla, traumi cranici, patologie spinali degenerative, vengono prese a carico in modo pluri e interdisciplinare. Ne fanno parte i reparti di neurologia, neurochirurgia, neuroradiologia, il Centro per la terapia del dolore e la neuroanestesia. Dal 2012 il Neurocentro ha raddoppiato il numero di interventi neurochirurgici, ora fra i 1’200 e i 1’400 all’anno. Pietro Scarone è caposervizio al Neurocentro ed è responsabile della gestione Tac-Airo. Al neurochirurgo si deve l’introduzione in Ticino della chirurgia mini-invasiva che porta da Parigi a Lugano nel 2013, anno della sua nomina da parte dell’Eoc. Classe 1974, il medico si laurea con massimi voti e lode all’Università Statale di Milano, specializzandosi all’ospedale San Raffaele, per continuare il suo percorso di formazione in Francia. Specialista in chirurgia spinale e relatore in numerosi congressi internazionali, completa il team guidato da Dominique Kuhlen, la prima donna in Svizzera a dirigere un reparto di neurochirurgia. Il dottor Scarone sta conseguendo il PhD all’Università di Maastricht.